Consultas prenatales sucesivas
La frecuencia de las consultas sucesivas dependerá de las necesidades individuales de cada mujer y los factores de riesgo asociados. La mujer con complicaciones médicas u obstétricas del embarazo requerirá una vigilancia más estricta, determinado por la naturaleza y gravedad del problema.
Se acompaña de mejores resultados perinatales la realización entre 7 y 10 consultas durante el embarazo. El número ideal de consultas es difícil de establecer pero se acepta que con menos de 5-6 visitas, es difícil considerar que un embarazo está bien controlado.
Según la OMS se considera embarazo mal controlado si acude a la 1ª visita después de la 20ª semanas.
Una mujer con un embarazo que evoluciona sin complicaciones, acudirá a la consulta con la siguiente periodicidad:
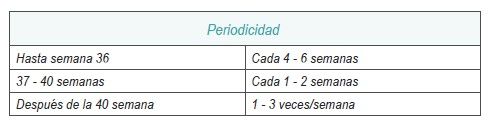
La gestación es un proceso dinámico por lo que en cada consulta prenatal se valorará la evolución del embarazo, considerando los factores de riesgo que vayan surgiendo a lo largo de éste y actualizando la identificación del riesgo prenatal.
Las actividades que se realizan durante las visitas son:
A. Actualizar historia.
B. Identificación del riesgo.
C. Acciones formativas.
D. Peso, tensión arterial y edemas.
E. Valorar la altura del fondo uterino.
En cada consulta a partir de la 16ª-20ª semanas de gestación: con una cinta métrica se toma la distancia que existe entre el borde superior del pubis y el fondo uterino, delimitado con el borde cubital de una mano. La vejiga urinaria debe estar completamente vacía.
Esta distancia debe aumentar 4 cm. cada mes de embarazo y alcanzar 32 cm. de promedio en la embarazada a término.
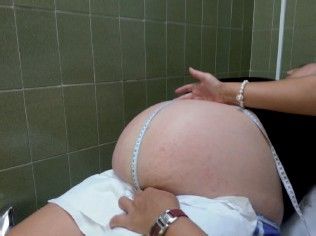
Existen diversos factores que pueden ser causa de error (obesidad, cantidad de líquido amniótico, etc), sin embargo su valoración continuada puede orientar hacia diversos trastornos, como retraso del crecimiento intrauterino, polihidramnios, etc.
Al encajarse la presentación, desciende un poco. Debe abandonarse la referencia al tamaño uterino con respecto al ombligo, ya que éste es móvil y su distancia desde la sínfisis del pubis presenta grandes variaciones individuales.
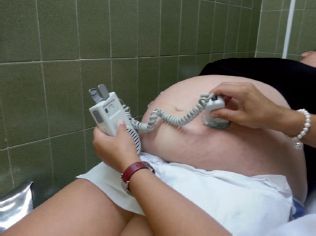
F. Auscultación fetal.
En cada consulta, a partir de la 16ª-20ª semanas de gestación. Debe ser un latido rítmico y con una frecuencia entre 120-160 latidos por minuto.
- Auscultación indirecta (método clásico), mediante un estetoscopio de Pinard, se cuentan los latidos aplicando un extremo sobre el abdomen de la gestante, en la parte que corresponde al dorso fetal y el otro directamente sobre el pabellón auricular. La detección de los latidos cardiacos con este método es factible a partir de la 25 semana de gestación.
- Auscultación con un aparato de efecto Doppler, es de interés distinguir los latidos percibidos: materno a una frecuencia de 60-70 lpm; placentario, con un ritmo embriocárdico cercano a 140 lpm, multifocal y con un tono soplante; y cardiaco fetal, a la misma frecuencia que el placentario, monofocal y con un tono más rudo y definido.
G. Movimientos fetales.
En cada consulta a partir de la 22ª semana de gestación. El recuento materno de los movimientos fetales entre las semanas 26ª y 32ª, en general se acepta que la percepción de menos de 3 movimientos fetales por hora durante 2 horas consecutivas exigiría una evaluación del estado fetal y la realización de un test basal. El resultado determinará la conducta a seguir.
H. Maniobras de Leopold.
En cada consulta a partir de la 28ª semana de gestación.
Son las palpaciones abdominales para determinar la presentación, situación y posición del feto. Descritas en 1894 por Christian Leopold y Spodin.
La paciente se coloca en posición dorsal, las tres primeras maniobras se realizan de frente a la paciente y frente a sus pies en la cuarta.
Se distinguen cuatro conceptos: actitud fetal (relación que guardan entre sí las distintas partes del feto, en condiciones normales la actitud es la de flexión), situación fetal (relación entre el eje longitudinal del feto y el eje longitudinal del útero: longitudinal, transversa y oblicua), presentación fetal (la parte del feto que está en contacto con el estrecho superior de la
pelvis materna: cefálica, nalgas; simples o puras, completa o de nalgas y pies, hombro, pies; completa o incompleta), posición fetal (relación que guarda entre sí el dorso del feto con la pelvis materna, cuatro variedades: derecha, izquierda, anterior y posterior).
Tal y como indica Scott, cada maniobra permite responder a una pregunta:
a. Primera maniobra.
Responde a la pregunta: ¿qué parte fetal ocupa el fondo uterino?. Se palpa la altura del fondo uterino con los bordes cubitales de ambas manos, identificando así el polo fetal: cabeza (dura y redondeada), nalgas (blanda e irregular), transversa ( no se palpan polos).
b. Segunda maniobra.
Responde a la pregunta: ¿en qué lado está el dorso?. En la misma posición y con ambas manos extendidas se palpan los costados de la mujer. Habitualmente en un lado se percibe una superficie plana continua que corresponde al dorso fetal y en el otro se notan pequeños abultamientos, en ocasiones móviles que corresponden a los miembros del feto. Por tanto con esta maniobra se puede diagnosticar una situación longitudinal y la variedad de posición izquierda o derecha del feto.
En una situación transversa, una mano palpa una masa dura y regular que corresponde a la cabeza fetal y la otra una masa irregular no tan dura, que corresponde a las nalgas.
c. Tercera maniobra.
Responde a la pregunta: ¿qué parte se sitúa sobre el estrecho inferior de la pelvis?. En la misma posición. Con una mano, entre el pulgar y los restantes dedos, se intenta abarcar la presentación fetal inmediatamente por encima de la sínfisis púbica, imprimiéndole desplazamientos laterales: presentación cefálica (dura, regular, que golpea los dedos en los movimientos laterales), presentación de nalgas (blanda, voluminosa e irregular). Al mismo tiempo la facilidad de desplazamiento lateral o su dificultad, orientan al grado de descenso (encajamiento) de la presentación en el canal del parto.
d. Cuarta maniobra.
Se mira hacia los pies de la paciente. Se introducen las puntas de los dedos de ambas manos lateralmente entre la presentación y los huesos de la pelvis, con las palmas vueltas hacia la superficie del abdomen. Con esta maniobra se puede reconocer la presentación: si la parte presentada es la cabeza, con un poco de experiencia se aprecian la frente y el occipucio, el grado de flexión e indirectamente la posición fetal. También el grado de encajamiento de la presentación en la pelvis y ascendiendo en la palpación se podrá apreciar la depresión entre la cabeza y hombro anterior del feto (signo del hachazo).
Si al efectuar esta maniobra no se aprecia polo alguno en contacto con la pelvis se diagnosticará situación transversa.
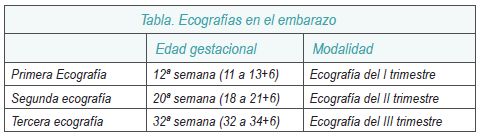
I. Ecografías.
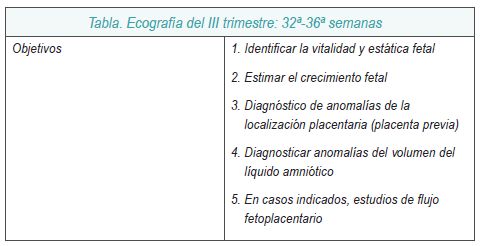
La recomendación es realizar durante un embarazo de curso normal tres exploraciones ecográficas. La mujer debe recibir información sobre la modalidad y objetivos de la exploración ecográfica que se realiza en cada momento del embarazo.

J. Pruebas de laboratorio.
Se realizará de forma específica:
a. Hemograma (hemoglobina y hematocrito).
En I y II trimestre de embarazo.
b. Coombs indirecto.
Si la mujer es Rh negativo y el test de Coombs es negativo, debe repetirse en la 28ª semana de gestación y si sigue siendo negativo, administrar inmunoprofilaxis anti-D.
c. Cribado de diabetes.
Durante el II trimestre del embarazo (24-28 semanas), a todas las gestantes no diagnosticadas previamente, presenten o no factores de riesgo. Durante el III trimestre si no se le ha realizado previamente. Cuando se establece el diagnóstico de macrosomía fetal o polihidramnios se obviará la prueba del cribado y se realizará la prueba de sobrecarga oral de glucosa.
d. Analítica básica de orina (proteinuria) y Urocultivo.
En II y III trimestre de embarazo.
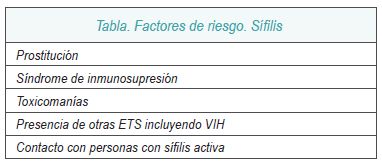
e. Sífilis (VDRL-RPR) y Hepatitis B (HbsAg).
En el III trimestre si el cribado inicial fue negativo y pertenece a un grupo de riesgo.
f. VIH.
Repetir en III trimestre a todas las gestantes para identificar seroconversión.
g. Cultivo del estreptococo agalactiae del grupo B.
Entre la 35-37 semana, excepto si se ha aislado previamente en orina (no se realiza porque ya se considera positivo).
Tomando una muestra de la región vagino-rectal de la embarazada para cultivo en Medio Granada para identificar el estreptococo B, investigado y desarrollado por el Microbiólogo andaluz Dr. de la Rosa, del Hospital Virgen de las Nieves de Granada, de ahí su nombre.
En 1998 la Sociedad Española de Ginecología y Obstetricia (SEGO) y la Sociedad Española de Neonatología, publicaron un documento de consenso avalado, además, por la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica y por la Sociedad Española de Quimioterapia. Este documento de consenso recomienda: identificar durante el III trimestre a las embarazadas portadoras del estreptococo B y tratar intraparto a las portadoras.
La infección durante o tras el parto del feto por Estreptococo del grupo B, es causa principal de infección generalizada y muy grave del Recién Nacido (RN): de 1 a 3 RN de cada 1000 nacidos vivos, con una mortalidad del 10 al 50%. La madre tiene más riesgo de infección en el puerperio.
h. Cribado de toxoplasmosis.
No cumple los criterios necesarios para considerarlo eficaz. En gestantes no inmunes se deben recomendar medidas preventivas.
i. Educación maternal.
Desde la consulta de control prenatal se ofertará a la gestante para que asista a clases de educación maternal grupal, con el especialista en enfermería obstétrico-ginecológica (matrona) alrededor de la 28ª semanas.
Son clases en un espacio y con material adecuado, donde se promueve una dinámica participativa, con una duración entre 1 hora y 30 minutos a 2 horas y consta de:
• Parte práctica: Entrenamiento en técnicas de relajación, respiración y ejercicio.
• Parte teórica: Algunos de los temas a tratar entre otros son:
- Información sobre el proceso del embarazo, parto, puerperio y cuidados del recién nacido.
- Información sobre analgesia en el parto.
- Fomento de lactancia materna.
- Reforzar el protagonismo de la pareja en todo el proceso. Facilitar el acceso de la pareja a las sesiones.
- Si es posible, visita al área de hospitalización.
- Facilitar la expresión de dudas y temores.


