Placenta previa (PP)
Introducción
Se denomina placenta previa la que se inserta total o parcialmente en el segmento inferior del útero.
La incidencia ha aumentado en los últimos años y se estima actualmente en 1/200 gestaciones. La placenta previa, supone un 20 % de las hemorragias del tercer trimestre de la gestación y conlleva una elevada morbimortalidad materno-fetal.
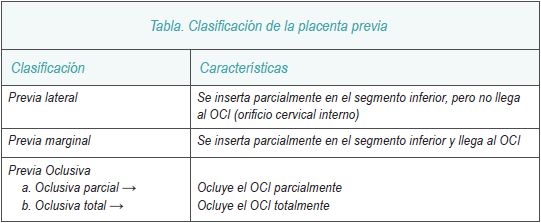
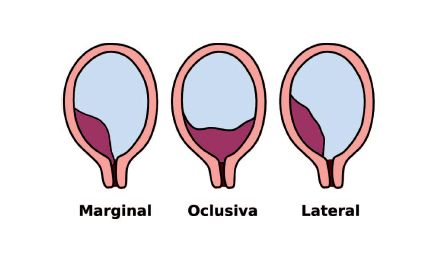
En el siguiente cuadro se muestra la clasificación de los distintos tipos de placenta previa.
No es raro que durante la primera mitad de la gestación se detecten ecográficamente placentas de inserción baja o previa, que se normalizan a medida que transcurre el embarazo con la elongación del segmento inferior.
La placenta previa tiene como característica que se desprende marginalmente con cierta facilidad, bien de manera espontánea o secundariamente a manipulación, dinámica uterina, etc. La metrorragia que se ocasiona procede habitualmente del compartimento materno (desprendimiento a nivel de la capa esponjosa de la placentación), sin participación del feto, de ahí la poca traducción clínica en el recién nacido (anemia), incluso en casos de sangrado importante. Sin embargo, ocasionalmente pueden romperse capilares de las vellosidades coriales, con la consiguiente pérdida hemática fetal.
Aunque el sangrado no suele derivar en pérdidas que afecten al feto, se hace necesario realizar un diagnóstico diferencial para saber si el feto está corriendo riesgos de anemia intraútero que repercuta en su desarrollo normal. El diagnóstico diferencial entre ambas pérdidas hemáticas puede realizarse mediante el test de Kleinhauer o la prueba de APT.
Clínica
A. Metrorragia: sangre roja.
Suele ser intermitente, En cantidad variable. No es infrecuente que sea abundante.
B. No dolorosa (si no hay dinámica uterina).
C. No se acompaña de hipertonía.
D. No produce afectación fetal (excepto si hay shock materno).
Diagnóstico
A. Cuidadosa exploración vaginal con espéculo.
B. Comprobar que la metrorragia procede del útero.
C. Descartar lesiones vaginales o cervicales o hemorragias no genitales (urinarias o rectales).
D. Si la hemorragia procede del útero, no realizar tactos vaginales, puesto que podría tocarse un borde placentario y aumentar el sangrado.
E. Realizar una ecografía para confirmar la inserción placentaria. Aunque exista un diagnóstico previo, debe practicarse la ecografía para descartar un desprendimiento.
Diagnóstico diferencial
A. Diagnóstico diferencial con DPPNI.
Es importante diferenciarlo del DPPNI, tener en cuenta los siguientes signos y síntomas característicos:
a. Metrorragia: sangre escasa, oscura.
b. Dolor abdominal.
c. Hipertonía.
Ecográficamente: placenta en otra localización. Puede verse la zona de desprendimiento, aunque la no visualización no excluye el diagnóstico.
Afectación del estado fetal.
B. Diagnóstico diferencial con APP.
Dinámica uterina detectable.
Si existe metrorragia es, en general, poco abundante.
Ecográficamente placenta en otra localización.
C. Diagnóstico diferencial con rotura de vasa previa.
El sangrado se produce inmediatamente después de la amniorrexis y afecta rápidamente al feto.
También se deben excluir traumatismos y otros tipos de lesiones (lesiones cervicales, vaginales, etc.).
Conducta ante la placenta previa sangrante
Requiere ingreso hospitalario inmediato de la gestante.
A. Cuidados de la gestante al ingreso.
a. Constantes maternas: TA, pulso, temperatura.
b. Colocación catéter endovenoso.
c. Analítica.
- Hemograma.
- Pruebas de coagulación.
- Pruebas cruzadas (solicitud de sangre en previsión).
d. Control de bienestar fetal: TNS.
e. Control de DU (posible APP, como desencadenante de la metrorragia).
f. Test de Kleinhauer, si se sospecha que puede haber hemorragia fetal.
g. Administración de profilaxis anti-D si la madre es Rh negativo.
B. Cuidados posteriores.
a. Control de constantes cada 6 – 12 horas.
b. Control de la pérdida hemática.
c. Hemogramas seriados, con la frecuencia que el volumen de la metrorragia lo requiera. Si la pérdida es escasa una vez a la semana.
d. Pruebas de coagulación, si la pérdida es abundante.
e. TNS / 24 horas o más frecuente si la metrorragia es importante.
f. Renovar la solicitud de sangre en reserva semanalmente, si la pérdida es abundante.
Tratamiento
A. Reposo absoluto.
B. Existen signos de hipovolemia (hipotensión, taquicardia) y hemoglobina (Hb) < 7 g/dl, transfusión de concentrado de hematíes. Cantidad en función de la Hb (generalmente, 2 concentrados). C. Si existe una amenaza de parto pretérmino (APP), uteroinhibición con ritodrina p.e., nifedipina o indometacina. Se debe tener en cuenta que los β- miméticos alteran el hemograma al disminuir la hemoglobina (Hb) y el hematocrito (Hto), con lo cual pueden dar una falsa imagen de anemia. La indometacina, por su parte interfiere los mecanismos de la coagulación. D. Si la metrorragia es muy importante finalizar la gestación.
Elección de la vía de parto
A. Si se trata de una placenta previa central, una vez llegado el embarazo a término o una vez conseguida la madurez fetal, practicar una cesárea electiva.
B. Si la paciente se halla en trabajo de parto y se trata de una placenta previa marginal, puede intentarse un parto por vía vaginal realizando una amniorrexis artificial. Esta maniobra, en ciertos casos, disminuye el sangrado al comprimirse el borde placentario por la presentación. Si no es así, se practicará una cesárea.
C. Si se trata de una placenta previa lateral no hay contraindicación para la vía vaginal.




